Le alterazioni degenerative delle vertebre e dei dischi che compongono la colonna vertebrale sono comuni nelle persone anziane. Questi cambiamenti possono essere associati con osteoartrite o osteoporosi. In alcune persone, tuttavia, questi cambiamenti possono anche provocare una curvatura laterale della colonna vertebrale.
- Che cos’è la scoliosi degenerativa?
- Che cosa causa la scoliosi degenerativa?
- Quali sono i sintomi della scoliosi degenerativa?
- Come viene diagnosticata la scoliosi degenerativa?
- Qual è il trattamento per la scoliosi degenerativa?
- Qual è il trattamento non chirurgico per la scoliosi degenerativa?
- farmaci per via Orale
- Iniezioni
- Qual è l’intervento chirurgico per la scoliosi degenerativa?
- Quali sono i risultati per i trattamenti degenerativi della scoliosi?
- Direzioni future nel trattamento
- Autori
Che cos’è la scoliosi degenerativa?
La scoliosi degenerativa è una curva laterale della colonna vertebrale che misura 10 gradi o più e che si sviluppa in un adulto adulto come risultato della degenerazione spinale.
Che cosa causa la scoliosi degenerativa?
Le cause precise della scoliosi degenerativa o dell’osteoartrite spinale associata non sono note, ma la condizione è chiaramente aggravata dall’usura quotidiana, dai microtraumi e dalle attività ripetitive che danneggiano la colonna vertebrale, come l’uso di un martello pneumatico. Meno frequentemente, è causato da una caduta o da altri traumi.
Per capire come si verifica questo processo, è utile pensare alla colonna vertebrale come una serie di blocchi ossei, le vertebre, che sono collegate da faccette articolari che consentono il movimento nella colonna vertebrale. i dischi siedono tra le vertebre e forniscono ammortizzazione e protezione. Il midollo spinale attraversa il canale spinale, un passaggio creato dalle vertebre.
Possono verificarsi cambiamenti degenerativi nei dischi o nelle sfaccettature. Quando l’artrite si sviluppa nelle faccette articolari, è molto simile al processo che si verifica nelle altre articolazioni del corpo, con assottigliamento della cartilagine articolare e sfregamento insieme delle estremità ossee. La degenerazione del disco comprende la parte interna del disco: una sostanza gelatinosa chiamata nucleo polposo che inizia ad asciugarsi man mano che invecchia, o la parte esterna del disco: la fibrosi dell’anulus fittamente legamentosa, che sviluppa strappi e crepe mentre si indossa. I cambiamenti degenerativi cumulativi in tutti e tre questi possono provocare stenosi spinale, in cui il passaggio che circonda il midollo spinale e la cauda equina si restringe e i nervi si comprimono circonferenzialmente.
Quali sono i sintomi della scoliosi degenerativa?
I pazienti con scoliosi degenerativa di solito cercano assistenza medica quando avvertono dolore o altri sintomi alla schiena, all’anca, ai glutei o alle gambe, secondo Matthew E. Cunningham, MD, PhD, assistente che frequenta il chirurgo ortopedico presso l’ospedale per un intervento chirurgico speciale.
Il dolore alla schiena è tipicamente correlato all’artrosi della colonna vertebrale o agli spasmi muscolari e può irradiarsi nei glutei, nelle cosce e nei fianchi. Questi sono indicati come sintomi assiali. I sintomi radicolari derivano dalla compressione o dal pizzicamento di un nervo e possono includere dolori lancinanti, a volte descritti dai pazienti come “fulmini”, sciatica o intorpidimento delle gambe. Questi dolori possono assumere diversi percorsi lungo la gamba e il piede, a seconda dei nervi specifici compressi nella zona interessata della colonna vertebrale.
Un’altra manifestazione di un nervo compresso è la debolezza muscolare nella gamba o nel piede; un esempio può essere una condizione chiamata caduta del piede, in cui il paziente ha difficoltà a sollevare la parte anteriore del piede. I pazienti con scoliosi degenerativa che hanno sviluppato stenosi possono anche sperimentare affaticamento quando si cammina o una pesantezza alle gambe che si attenua quando il lui o lei si sporge in avanti o si siede.
Come viene diagnosticata la scoliosi degenerativa?
Un chirurgo ortopedico otterrà la storia del paziente, condurrà un esame fisico e ordinerà immagini a raggi X della colonna vertebrale, immagini EOS a basse dosi di radiazioni o, in alcuni casi, una TAC per confermare una diagnosi di scoliosi degenerativa.
Queste immagini saranno prese dell’intera colonna vertebrale sia dalla parte anteriore che da quella laterale. L’imaging EOS consente di prenderli contemporaneamente, senza richiedere al paziente di riposizionarli. Le scansioni TC possono fornire ulteriori dettagli, tra cui la prova di artrosi delle faccette articolari o la presenza di piccole fratture spinali che potrebbero non essere visibili sulle immagini a raggi X.
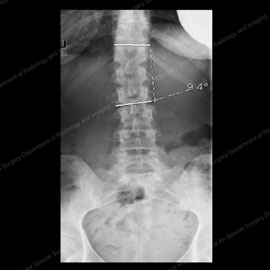
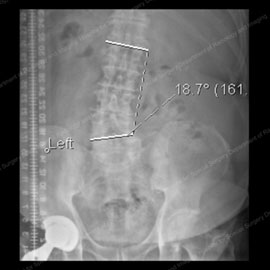
Figure 1 & 2: I raggi X che mostra la scoliosi degenerativa, in una prima fase (a sinistra) e in un più progressiva caso (a destra).
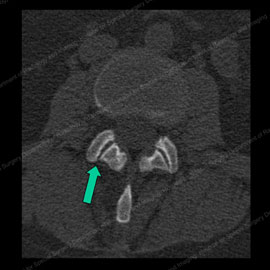
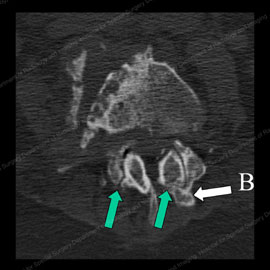
Figura 3 (a sinistra): TC mostrando una normale faccette articolari con una freccia verde che punta liscia e regolare delle superfici articolari. Figura 4 (a destra): TAC che mostra le faccette osteoartritiche anormali con superfici articolari assottigliate e irregolari (mostrate dalle frecce verdi) e speroni ossei (annotati con la lettera B).
La risonanza magnetica (MRI) può anche essere utilizzata per ottenere informazioni sui nervi, sui dischi e sui tessuti molli della colonna vertebrale. Ciò è particolarmente utile nel determinare la causa dei sintomi radicolari nelle gambe.
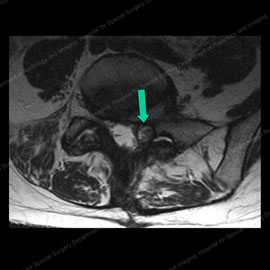
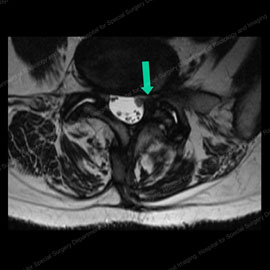
Figura 5 (a sinistra): MRI di un paziente con una sfaccettatura di cisti (indicato dalla freccia verde) causando la compressione dei nervi. Figura 6 (a destra): MRI dello stesso paziente dopo l’iniezione di sfaccettatura e la rottura della cisti (mostrata dalla freccia verde), alleviando completamente la compressione ed eliminando il dolore del paziente.
Quando si valuta un paziente in cui si sospetta una scoliosi degenerativa, il chirurgo ortopedico della colonna vertebrale esamina gli angoli della colonna vertebrale e l’equilibrio di allineamento tra testa, colonna vertebrale e fianchi. Se è presente una curva, è importante valutare se è probabile che progredisca e trovare altri fattori che possono contribuire alla deformità del paziente, come la spondilolistesi, una condizione in cui una vertebra scivola in avanti, indietro o lateralmente rispetto alla vertebra sottostante. La spondilolistesi suggerisce instabilità della colonna vertebrale e può produrre stenosi (restringimento anormale del canale spinale), dolore e talvolta lesioni nervose.
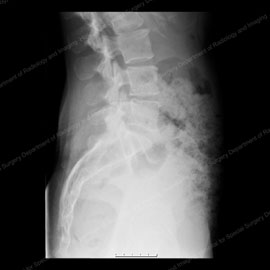
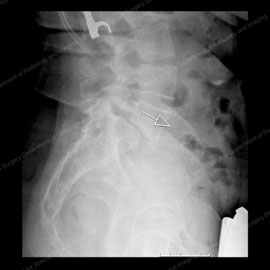
Figura 7 (a sinistra): Radiografia che mostra una vista laterale (dal lato) di una colonna vertebrale normale. Figura 8 (a destra): Radiografia che mostra la spondilolistesi anteriore, nota anche come anterolistesi. Nota la freccia bianca delineata che punta alla vertebra interessata.
Qual è il trattamento per la scoliosi degenerativa?
Il trattamento può essere chirurgico o non chirurgico, caso per caso. Molti pazienti possono evitare un intervento chirurgico e ottenere sollievo dal dolore da mezzi non operativi.
Qual è il trattamento non chirurgico per la scoliosi degenerativa?
i trattamenti non chirurgici includono:
- evitare attività che peggiorare i sintomi
- la terapia fisica, il pilates o lo yoga per rafforzare i muscoli
- il calore umido o freddo
- l’agopuntura
- colonna vertebrale manipolazioni
- farmaci per via orale
- iniettati farmaci
farmaci per via Orale
I pazienti che non rispondono alla attività di prevenzione o di terapia fisica misure possono trovare sollievo con i farmaci per via orale. Per il mal di schiena, il chirurgo ortopedico può raccomandare un farmaco antinfiammatorio non steroideo (FANS) come l’iprofene o il naproxene, o un farmaco della classe di farmaci inibitori della COX-2, come il celecoxib.
Per i sintomi radicolari, possono essere prescritti farmaci che riducono l’infiammazione nei nervi e nei tessuti molli circostanti, o farmaci che riducono la “iperattività” nei nervi (neurolettici) possono essere utilizzati per limitare i sintomi. Sebbene gli agenti neurolettici (come gabapentin o pregabalin) possano essere molto efficaci, deprimono anche la funzione dei nervi normali e possono lasciare i pazienti con una sensazione “gommosa” nelle gambe; inoltre, alcuni pazienti che assumono questi farmaci riferiscono di sentirsi assonnati gran parte del tempo, un effetto collaterale che può svanire nel tempo. Gli antidepressivi possono anche migliorare i sintomi radicolari, sebbene il meccanismo coinvolto non sia ben compreso.Cunningham osserva che l’ossicodone è un narcotico comune e tipico da usare in rare occasioni per gestire i sintomi di dolore estremo. “I narcotici possono offrire un efficace sollievo dal dolore a breve termine; ad esempio, nella settimana che precede l’intervento chirurgico o per alcune settimane dopo l’intervento”, dice. “Tuttavia, questi farmaci non sono una buona scelta a lungo termine in quanto il paziente si adatta alla dose e richiede dosi sempre maggiori del farmaco per ottenere sollievo dal dolore. Inoltre, alla fine diventano inefficaci.”
Iniezioni
Se i farmaci orali non offrono un sollievo sufficiente per i sintomi assiali e / o radicolari alla schiena e alle gambe, il paziente può essere indirizzato a un medico appositamente addestrato nella fisiatria o nella gestione del dolore per un trattamento basato sull’iniezione.
Per il mal di schiena dovuto a sintomi provenienti dalle faccette articolari, lo specialista può decidere di eseguire un’iniezione di faccette. Le iniezioni di sfaccettatura consegnano due farmaci direttamente nell’articolazione: un agente paralizzante e un corticosteroide che ha lo scopo di ridurre l’infiammazione.
“Le iniezioni possono essere utili in due modi”, spiega il dott. “Se il paziente si sente insensibile o “divertente” nell’area iniettata, ma il dolore è ancora lì, sappiamo che non abbiamo trovato l’articolazione problematica delle faccette. Tuttavia, se il dolore va via, sappiamo che abbiamo trovato l’articolazione faccetta corretta responsabile della causa dei sintomi del dolore. A questo punto, il cortisone riduce l’infiammazione e diminuisce – o in alcuni casi allevia completamente-il dolore per una questione di settimane o mesi.”Poiché più di una faccetta articolare può essere influenzata nella scoliosi degenerativa, il paziente può richiedere iniezioni multiple.
Se il dolore ritorna dopo le iniezioni di sfaccettatura, lo specialista può considerare una rizotomia sfaccettata, in cui una speciale sonda termica viene inserita vicino a un piccolo nervo appena fuori dall’articolazione dolorosa. La sonda può quindi essere riscaldata dove contatta il nervo e serve a distruggere il nervo. Questo processo di rizotomia “spegne” efficacemente i segnali di dolore al cervello. Questa procedura può fornire diversi mesi o anni di sollievo.
Nei pazienti che presentano solo sintomi alle gambe, può essere presa in considerazione un’iniezione di steroidi epidurale. Il concetto di un’iniezione epidurale è che l’ago è guidato dalla pelle della linea mediana o dal lato e la punta dell’ago è avanzata in un’area vicino a uno dei nervi spinali che è infiammato o è irritato dal tessuto infiammatorio. Una tecnica epidurale leggermente diversa è chiamata caudale, dove l’ago viene inserito alla base della colonna vertebrale. Con una qualsiasi delle tecniche utilizzate, lo scopo è quello di fornire corticosteroidi per bagnare le radici nervose colpite, riducendo così l’infiammazione e il dolore (vedi Figura 6, sopra).
La terapia iniettabile può continuare ad essere efficace per qualche tempo; tuttavia, i pazienti in cui è inefficace, o in cui diventa inefficace, possono eventualmente essere candidati all’intervento chirurgico.
Qual è l’intervento chirurgico per la scoliosi degenerativa?
Un paziente può richiedere una fusione spinale, un intervento chirurgico di decompressione spinale o entrambi. Se il dolore del paziente è limitato alla schiena e ai cambiamenti degenerativi delle faccette articolari, può essere raccomandata la fusione nella zona interessata.
Nella chirurgia di fusione, le vertebre sono essenzialmente “saldate” insieme, con viti o altra strumentazione utilizzata per fissare e immobilizzare l’osso. L’obiettivo è eliminare il dolore associato al movimento in quell’area.
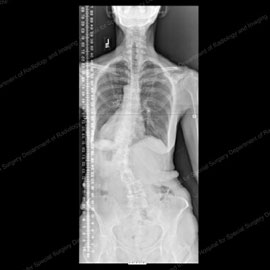
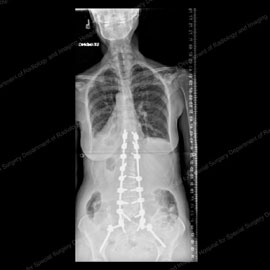
Figura 9 (a sinistra): Radiografia di un paziente con scoliosi degenerativa (50 + gradi) e spondilolistesi laterale prima dell’intervento di fusione. Figura 10 (a destra): Radiografia dello stesso paziente dopo l’intervento chirurgico di fusione con strumentazione, che ha eliminato la sua listesi e ridotto la sua curva a 10 gradi.
In presenza di stenosi spinale e sintomi radicolari, la chirurgia di decompressione (nota anche come laminectomia) viene eseguita per togliere la pressione dai nervi, una procedura che prevede la rimozione di strutture ossee, legamenti e, in alcuni casi, altri tessuti molli che aiutano a sostenere la colonna vertebrale.
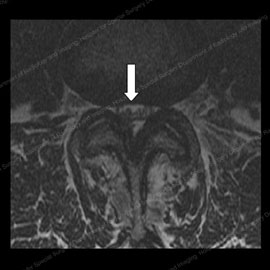
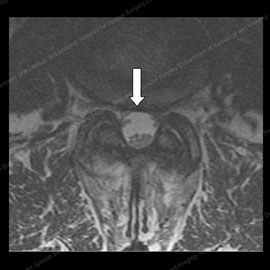
Figura 11 (a sinistra): MRI di un paziente prima colonna vertebrale chirurgia di decompressione, con un triangolare nervo spazio (indicato dalla freccia bianca). Figura 12 (a destra): Risonanza magnetica dello stesso paziente dopo un intervento di decompressione della colonna vertebrale, con un aumento dello spazio nervoso e un miglioramento del 90% della stenosi e dei sintomi radicolari.
“Nel determinare l’intervento chirurgico appropriato dobbiamo guardare l’intera colonna vertebrale”, dice il dottor Cunningham. “Ad esempio, sebbene il paziente con scoliosi degenerativa possa avere solo sintomi radicolari, se eseguiamo solo una decompressione e non stabilizziamo la scoliosi, l’instabilità risultante generata dalla rimozione di ossa e legamenti può essere problematica. Pertanto, la fusione può essere necessaria, oltre alla decompressione, per mantenere la stabilità della colonna vertebrale. Se troviamo spondilolistesi a uno o più livelli della colonna vertebrale, possiamo aspettarci che questa deformità progredisca, e in genere abbiamo bisogno di affrontare questo con una decompressione combinata e fusione pure.”
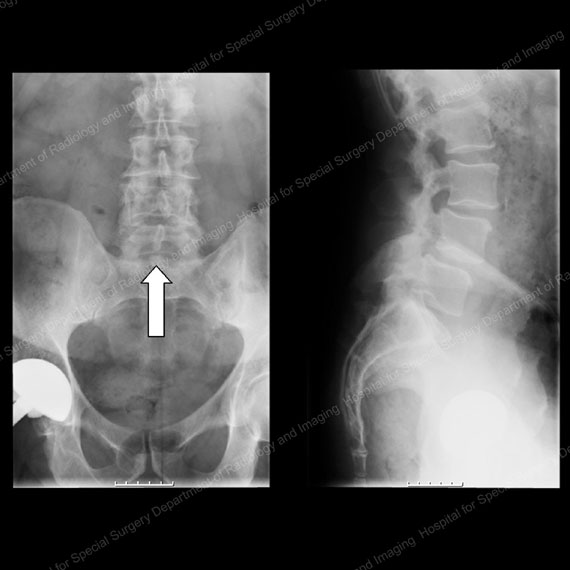
Figure 13& 14: Raggi X che mostrano il paziente dalla parte anteriore (sinistra) e laterale (destra) prima della chirurgia di decompressione e fusione per stenosi e anterolistesi. Nota l’osso al centro del canale spinale nell’immagine a sinistra, come mostrato dalla freccia bianca.
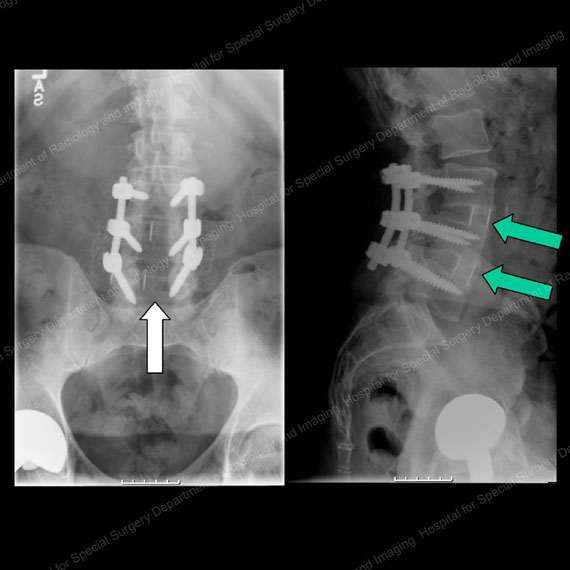
Figure 15 & 16: Raggi X che mostrano lo stesso paziente dalla parte anteriore (sinistra) e laterale (destra) un anno dopo l’intervento di decompressione e fusione. Si noti l’assenza di osso al centro del canale nell’immagine a sinistra, come mostrato dalla freccia bianca, a causa della decompressione. Si noti inoltre l’eccellente fusione ossea prodotta nelle gabbie tra i corpi vertebrali nell’immagine a destra, come mostrato dalle frecce verdi. La strumentazione (aste e viti) può essere vista al centro di ogni immagine.
“Il nostro obiettivo in chirurgia è quello di alleviare il dolore, ripristinare e mantenere la stabilità e correggere la curva il più possibile in sicurezza”, afferma il Dr. Cunningham. Per aiutare a proteggere il paziente durante l’intervento chirurgico, i nervi sono monitorati attraverso fili attaccati alla pelle delle braccia e delle gambe, che vengono poi collegati a un computer per l’interpretazione e sono supervisionati da un neurologo HSS.
Quali sono i risultati per i trattamenti degenerativi della scoliosi?
Per la maggior parte dei pazienti con scoliosi degenerativa, il sollievo o la riduzione del dolore possono essere raggiunti con l’uso aggressivo di misure non chirurgiche. Nei pazienti per i quali la chirurgia diventa necessaria, i risultati variano con il problema sottostante. I pazienti sottoposti a decompressione per stenosi o sintomi radicolari hanno quasi sempre un miglioramento dei sintomi. Coloro il cui dolore, intorpidimento o debolezza era intermittente prima dell’intervento chirurgico tendono a sperimentare il massimo beneficio.
I pazienti con scoliosi degenerativa sottoposti a fusione della colonna vertebrale per dolore alla schiena isolato hanno risultati paragonabili a quelli raggiunti nei pazienti con degenerazione e spine diritte.
I buoni risultati si basano anche su un’appropriata valutazione dei candidati chirurgici da parte di un team multidisciplinare, osserva il Dr. Cunningham, specialmente in una popolazione più anziana. “Ogni volta che consideriamo un intervento chirurgico, dobbiamo chiedere:’ Il paziente ha altri problemi medici che renderanno difficile tollerare un intervento chirurgico o partecipare alla riabilitazione? Lei o lui sta assumendo farmaci che interferiranno con la chirurgia e il recupero, ed è necessario interrompere temporaneamente questi farmaci?'”
Direzioni future nel trattamento
Al fine di continuare a migliorare i risultati nel trattamento, il Dr. Cunningham ei suoi colleghi di HSS stanno esaminando modi per ottimizzare il tessuto osseo. Le sostanze chiamate proteine morfogeniche ossee (BMPS) possono effettivamente aiutare a costruire l’osso e hanno già un ruolo nell’aumentare le fusioni spinali. Inoltre, garantire che i pazienti non siano carenti di vitamina D e / o calcio può aiutare a rafforzare l’osso e migliorare la capacità del paziente di tollerare l’inserimento di aste, viti e altri strumenti, se necessario. Anche l’uso di agenti sistemici di costruzione ossea (teriparatide e abaolparatide tra gli altri) viene valutato come possibili agenti di aumento della fusione nella “cassetta degli attrezzi” degli interventi da considerare per ottimizzare il successo degli interventi di fusione della colonna vertebrale.
Le tecniche chirurgiche minimamente invasive sono diventate il mainstream negli ultimi 10 anni, in particolare per quanto riguarda le gabbie implantari e le fusioni intercorpi lombari (LIFs) eseguite nello spazio del disco spinale. (Questi includono LIF anteriore o ALIF, laterale o transforamenale / posteriore). Più recentemente, l’uso della navigazione assistita da computer ha permesso il posizionamento delle aste posteriori e delle viti per via percutanea, e negli ultimi due anni siamo passati a interventi chirurgici assistiti da robot che hanno ulteriormente perfezionato l’accuratezza, la precisione e la sicurezza della chirurgia mini-invasiva per la maggior parte delle procedure necessarie per trattare questi pazienti. Questi progressi riducono al minimo il trauma dei tessuti molli, rendono la chirurgia meglio tollerata dai pazienti e consentono loro di diventare di nuovo mobili più rapidamente dopo l’intervento chirurgico.
“Questo ha buon senso per i pazienti che richiedono fusioni brevi o fusioni più lunghe che sono semplici”, osserva il Dr. Cunningham. “Tuttavia, per coloro che richiedono interventi chirurgici più estesi che coinvolgono decompressioni e fusioni, gli approcci tradizionali “aperti” possono essere inevitabili.”
Se desiderate maggiori informazioni sul trattamento della scoliosi degenerativa presso HSS, vi preghiamo di contattarci online all’indirizzo HSS Connect o chiamare il numero 1.877.606.1555.
Aggiornato: 6/25/2020
Riassunto preparato da Nancy Novick; immagini dalla HSS Dipartimento di Radiologia e Imaging
Autori

Assistente di Frequentare Chirurgo Ortopedico, l’Hospital for Special Surgery
Assistente Professore di Chirurgia Ortopedica, Weill Cornell Medical College