US Pharm . 2020; 45(2):HS7-HS12.
streszczenie: ostry zespół wieńcowy (ACS) jest częstą przyczyną zachorowalności i śmiertelności w Stanach Zjednoczonych. W 2014 r.ponad 1,3 mln szpitali, w tym 71% pacjentów z zawałem mięśnia sercowego, miało pierwotną lub wtórną diagnozę ACS. Właściwe zarządzanie ACS i odpowiednie stosowanie farmakoterapii mają kluczowe znaczenie w zapobieganiu nawrotom zdarzeń sercowych. Biorąc pod uwagę znaczenie przestrzegania leków, farmaceuci odgrywają ważną rolę w zarządzaniu ACS i profilaktyce wtórnej.
choroba sercowo-naczyniowa jest główną przyczyną śmiertelności w Stanach Zjednoczonych, a choroba niedokrwienna serca jest najczęstszą przyczyną śmierci sercowo-naczyniowej.1 termin ostry zespół wieńcowy (ACS) obejmuje trzy rodzaje choroby niedokrwiennej serca charakteryzujące się ostrym niedokrwieniem mięśnia sercowego i / lub zawałem mięśnia sercowego (MI).2 Ten artykuł dokona przeglądu ACS, obecnych metod leczenia i zaleceń dotyczących wtórnej profilaktyki i podkreśli kluczowe obszary interwencji farmaceuty.
ACS jest częstą przyczyną zachorowalności i śmiertelności. Co 40 sekund ktoś w USA doświadcza zawału serca.1 w 2014 r.ponad 1,3 mln szpitali, w tym 71% pacjentów z MI, miało pierwotną lub wtórną diagnozę ACS.1 samce częściej doświadczają ACS niż samice, w stosunku około 1,4:1.1
przegląd stanu chorobowego
ACS wynika z nagłej nierównowagi zapotrzebowania i podaży tlenu mięśnia sercowego, najczęściej wtórnej do niedrożności przepływu krwi w tętnicy wieńcowej.2 niedrożność może wystąpić poprzez pęknięcie lub erozję podatnej, obciążonej lipidami płytki miażdżycowej z włóknistą nasadką, która częściowo lub całkowicie zatyka tętnicę wieńcową.2,3 przerwanie kapsuły włóknistej pobudza trombogenezę.2,3 tworzenie skrzepliny i skurcz naczyń wieńcowych zmniejszają przepływ krwi i powodują niedokrwienny ból w klatce piersiowej, klasyczny objaw ACS.2,3 uciskowy ból w klatce piersiowej często promieniuje do lewego ramienia, szyi lub szczęki.Objawy towarzyszące mogą obejmować duszność, pocenie się, chłodną lub wilgotną skórę, nudności, wymioty i niewyjaśnione zmęczenie.3 mediana wieku diagnozy ACS w USA wynosi 68 lat.2
diagnoza
ACS dzieli się na trzy diagnozy: zawał mięśnia sercowego z uniesieniem odcinka ST (STEMI), zwykle związany z całkowitym zamknięciem tętnicy wieńcowej; zawał mięśnia sercowego z uniesieniem odcinka ST (NSTEMI) oraz niestabilna dławica piersiowa (UA).2-4 różnicowanie podtypów ACS opiera się na zmianach EKG i obecności biomarkerów serca.2 STEMI charakteryzuje się utrzymującym się uniesieniem ST w EKG, z uwalnianiem biomarkerów, takich jak troponiny sercowe, wskazujące na martwicę mięśnia sercowego.4 około 75% pacjentów z ACS ma ACS bez uniesienia odcinka ST (NSTE-ACS), który obejmuje NSTEMI I UA.2 NSTE-ACS nie ma trwałego uniesienia odcinka ST w EKG.2 pacjenci z rozpoznaniem NSTEMI mają podwyższone biomarkery serca, podczas gdy pacjenci z UA Nie.2 pacjenci z NSTE-ACS mają zazwyczaj więcej chorób współistniejących niż pacjenci z STEMI.
leczenie ogólne
leczenie ACS jest czasochłonne, wieloaspektowe i zależne od konkretnej diagnozy. American College of Cardiology (ACC) i American Heart Association (AHA) opracowały kilka wytycznych dotyczących leczenia i wtórnej profilaktyki ACS.2,4-6 w celu uzyskania bardziej szczegółowych informacji należy zapoznać się z niniejszymi wytycznymi, które stanowią podstawę niniejszego przeglądu.
terapia Reperfuzyjna
szybkie przywrócenie perfuzji wieńcowej jest podstawą leczenia STEMI.3,4 reperfuzji, które można uzyskać za pomocą mechanicznego (np., pierwotna przezskórna interwencja wieńcowa) lub farmakologiczna (np. fibrynolityczna) powinna być podawana wszystkim kwalifikującym się pacjentom STEMI, u których objawy niedokrwienne występowały przez ponad 12 godzin.4 pierwszorzędowa PCI obszaru dotkniętego chorobą w ciągu 90 minut od przybycia do szpitala jest preferowana niż terapia fibrynolityczna, gdy czas opóźnienia leczenia jest krótki, a szpital jest w stanie wykonać PCI.4 PCI często towarzyszy umieszczenie gołego metalu lub stentów uwalniających lek.Jeśli PCI nie jest możliwe, zaleca się leczenie fibrynolityczne w ciągu 30 minut od przybycia do szpitala.4,7 przeniesienie do szpitala zdolnego do PCI w ciągu 24 godzin od fibrynolizy może również poprawić wyniki leczenia.4,7
pacjenci z NSTE-ACS ze zwiększonym ryzykiem śmiertelności mogą również kwalifikować się do wczesnej rewaskularyzacji za pomocą PCI lub pomostowania tętnic wieńcowych, podczas gdy ci, którzy nie są w grupie wysokiego ryzyka, mogą być leczeni za pomocą strategii ukierunkowanej na niedokrwienie, obejmującej opóźnioną PCI lub samą terapię medyczną.2 PCI poddawane jest około 32% do 40% pacjentów z NSTE-ACS.2 leczenie fibrynolityczne nie jest zalecane w przypadku NSTE-ACS ze względu na brak danych wykazujących korzyści dla śmiertelności lub zawału mięśnia sercowego i zwiększonego krwotoku wewnątrzczaszkowego.2,7
korzyści z wczesnego leczenia fibrynolitycznego są dobrze znane u pacjentów STEMI, którzy nie mogą poddać się PCI.W Stanach Zjednoczonych dostępne są trzy leki fibrynolityczne podawane dożylnie: tkankowe aktywatory plazminogenu tenekteplaza, reteplaza i alteplaza.Wszystkie 8-10 wywierają działanie trombolityczne poprzez wiązanie się z fibryną i przekształcanie plazminogenu w plazminę, co następnie przerywa wiązania sieciowe między cząsteczkami fibrynowymi skrzepliny.Leki fibrynolityczne zwiększają ryzyko krwawienia i są przeciwwskazane w sytuacjach, w których może wystąpić nadmierne krwawienie, takie jak niedawny udar mózgu i aktywne krwawienie wewnętrzne.8-10
Postępowanie Medyczne
niezależnie od strategii reperfuzji, w leczeniu ACS zaleca się podwójną terapię przeciwpłytkową i przeciwzakrzepową.2,4,5 dostępnych jest wiele leków przeciwpłytkowych i przeciwzakrzepowych (tabela 1). Farmaceuci mogą odgrywać kluczową rolę w zarządzaniu lekami i doradztwie dla pacjentów, w szczególności w zakresie ryzyka krwawienia.
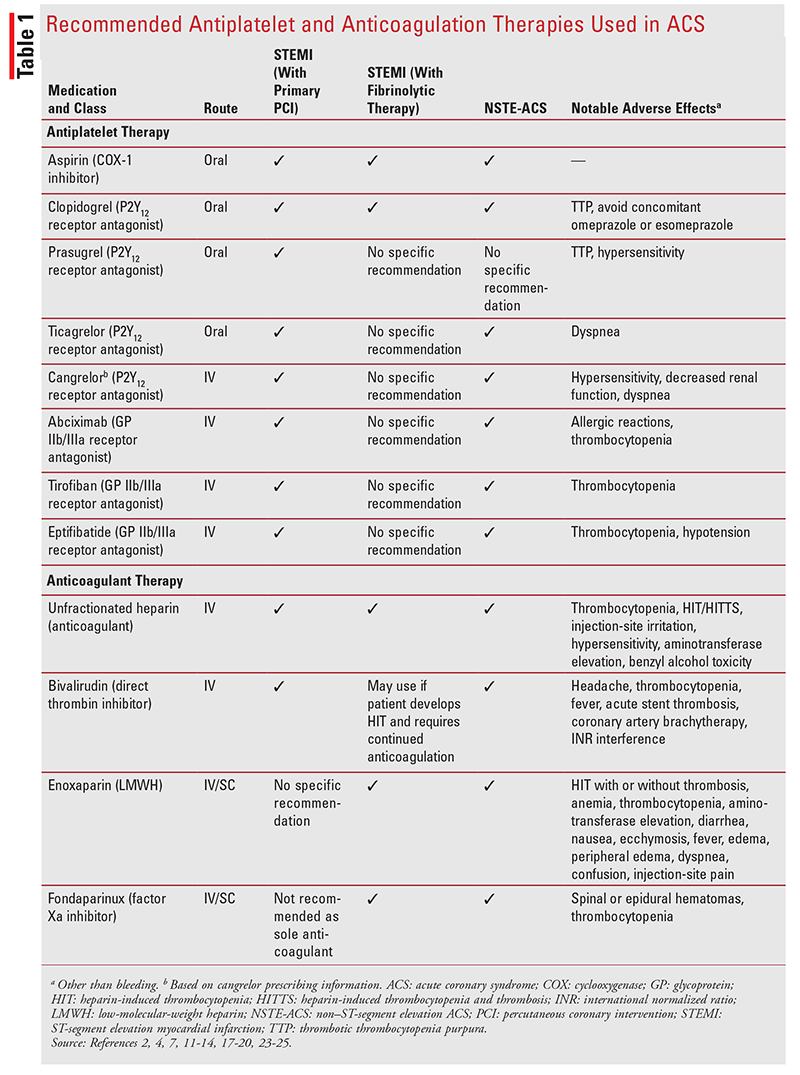
leczenie przeciwpłytkowe: Aspiryna jest standardem opieki dla wszystkich pacjentów z ACS.2,4 jego działanie przeciwpłytkowe polega na nieodwracalnej inaktywacji cyklooksygenazy płytek-1, która zapobiega syntezie tromboksanu A2, silnego agonisty agregacji płytek.2 Aspiryna zapobiega ostrej zakrzepowej okluzji podczas PCI, zmniejsza ryzyko zakrzepicy w stencie i ma udowodnione korzystne działanie w terapii fibrynolitycznej.4 u pacjentów z NSTE-ACS stwierdzono, że aspiryna zmniejsza częstość występowania nawracających zawałów mięśnia sercowego i zgonów.Aspirynę należy podawać doustnie tak szybko, jak to możliwe po początkowym podaniu i kontynuować przez czas nieokreślony.2,4,7
inhibitor P2Y12 powinien być podawany z aspiryną u pacjentów z ACS w celu zapewnienia podwójnego leczenia przeciwpłytkowego.2,4 inhibitory P2Y12 zakłócają aktywację i agregację płytek krwi, zapobiegając wiązaniu difosforanu adenozyny z miejscem receptora płytkowego p2y12.11-14 cztery inhibitory P2Y12 są dostępne w USA.; klopidogrel, prasugrel i tikagrelor są podawane doustnie i są zawarte w wytycznych ACC / AHA STEMI i nste-ACS, podczas gdy kangrelor jest podawany dożylnie i został zatwierdzony po ostatniej aktualizacji wytycznych.11-14 dawek nasycających inhibitorów P2Y12 należy podawać przed lub w czasie pierwotnego leczenia PCI lub leczenia fibrynolitycznego.4 dawki podtrzymujące środków doustnych należy kontynuować przez okres do 1 roku.2,4
korzyści z podwójnego leczenia przeciwpłytkowego zostały po raz pierwszy wykazane w przełomowym badaniu 2001, klopidogrel w niestabilnej dławicy piersiowej w celu zapobiegania nawrotom (CURE).W badaniu tym ponad 12 000 pacjentów z NSTE-ACS otrzymywało aspirynę w skojarzeniu z klopidogrelem lub samą aspirynę.Po 12 miesiącach grupa przyjmująca aspirynę z klopidogrelem miała zmniejszone ryzyko zgonu z przyczyn sercowo-naczyniowych, zawału mięśnia sercowego lub udaru mózgu w porównaniu z grupą przyjmującą samą aspirynę (9,3% vs 11,4%; ryzyko względne, 0,80; 95% CI, 0,72-0,90; p <.001), Bez istotnych różnic w epizodach udaru krwotocznego lub krwawienia zagrażającego życiu.W 2005 r. dwa badania wykazały pozytywne wyniki dla aspiryny i klopidogrelu u pacjentów z STEMI.Od tego czasu klopidogrel, prasugrel, tikagrelor i kangrelor były badane i porównywane w różnych badaniach ACS, z których każde wykazało korzyści i ryzyko związane ze specyficznym połączeniem.2,4,16
Abcysymab, eptyfibatyd i tyrofiban są antagonistami receptora glikoproteiny IIb/IIIa podawanego dożylnie, które są ukierunkowane na końcowy wspólny szlak agregacji płytek krwi.2 antagoniści receptora GP IIb / IIIa mogą być stosowane wspomagająco w czasie PCI u wybranych pacjentów z STEMI i NSTE-AC, którzy otrzymują heparynę niefrakcjonowaną.2,4 ze względu na zwiększoną dostępność doustnych leków przeciwpłytkowych leki te są jednak stosowane znacznie rzadziej u pacjentów z ACS.Jednoczesne stosowanie aspiryny i inhibitorów P2Y12 wiązało się ze zwiększonym ryzykiem krwawienia, a inhibitory GP IIb/IIIa nie są rutynowo zalecane u pacjentów otrzymujących leki przeciwzakrzepowe-biwalirudynę.U niektórych pacjentów może być właściwe doraźne podawanie abcysymabu.U pacjentów z NSTE-ACS preferowane są tyrofiban i eptyfibatyd.2
wytyczne ACC/AHA nie zalecają jednej przeciwpłytkowej nad drugą; zalecają, aby stosowanie przeciwpłytkowe ściśle odzwierciedlało stosowanie w badaniach i aby było zindywidualizowane pod względem korzyści i ryzyka.Najczęściej występującym działaniem niepożądanym leków przeciwpłytkowych jest krwawienie, czasami zagrażające życiu lub prowadzące do zgonu.2,11-14,17-19
terapia przeciwzakrzepowa: terapia przeciwzakrzepowa odgrywa ważną rolę w zarządzaniu ACS.Pacjenci STEMI poddawani PCI powinni otrzymywać niefrakcjonowaną heparynę zwiększaną do terapeutycznie aktywowanego czasu krzepnięcia.Biwalirudyna może być również stosowana z lub bez wcześniejszego leczenia heparyną niefrakcjonowaną i jest preferowana w porównaniu z heparyną niefrakcjonowaną w skojarzeniu z antagonistą GP IIb / IIIa u pacjentów z wysokim ryzykiem krwawienia.Dane dotyczące stosowania enoksaparyny i fondaparynuksu u tych pacjentów są ograniczone.Ponadto fondaparynuksu nie należy stosować jako jedynego leku przeciwzakrzepowego z PCI, ponieważ jest on związany z zakrzepicą cewnikową.Pacjenci STEMI poddawani terapii fibrynolitycznej mogą otrzymywać niefrakcjonowaną heparynę, enoksaparynę lub fondaparynuks przez co najmniej 48 godzin i do 8 dni lub do rewaskularyzacji.
w przypadku pacjentów z NSTE-ACS, enoksaparyna, biwalirudyna, fondaparynuks i heparyna niefrakcjonowana są opcjami; enoksaparyna jest najbardziej zalecana.Enoksaparynę lub fondaparynuks podaje się podskórnie przez czas hospitalizacji lub do czasu wykonania PCI.2 Jeśli PCI jest wykonywana z fondaparynuksem, należy podawać niefrakcjonowaną heparynę lub biwalirudynę w celu zmniejszenia ryzyka zakrzepicy cewnika.Biwalirudyna może być stosowana u pacjentów leczonych wczesną inwazyjną strategią aż do angiografii diagnostycznej lub PCI.Heparynę niefrakcjonowaną można podawać przez 48 godzin lub do PCI.2
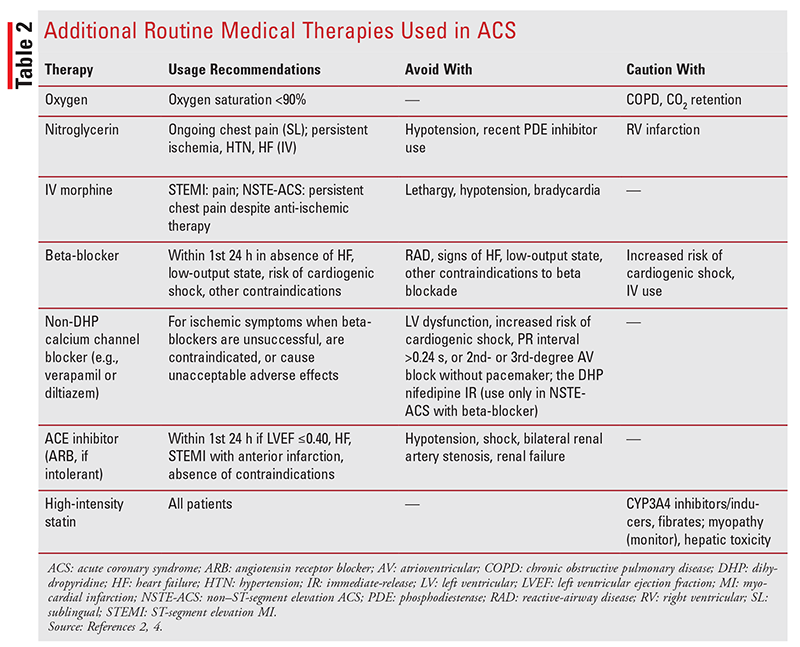
dodatkowe rutynowe terapie medyczne: inne rutynowe terapie dla pacjentów z ACS to uzupełniający tlen, nitrogliceryna, morfina dożylnie, beta-blokery, blokery kanału wapniowego, inhibitory ACE i statyny o wysokiej intensywności (tabela 2).2,4,7 terapie te mogą być stosowane u pacjentów z STEMI lub NSTE-ACS i są podawane w skojarzeniu z terapią przeciwpłytkową i przeciwzakrzepową.
profilaktyka wtórna
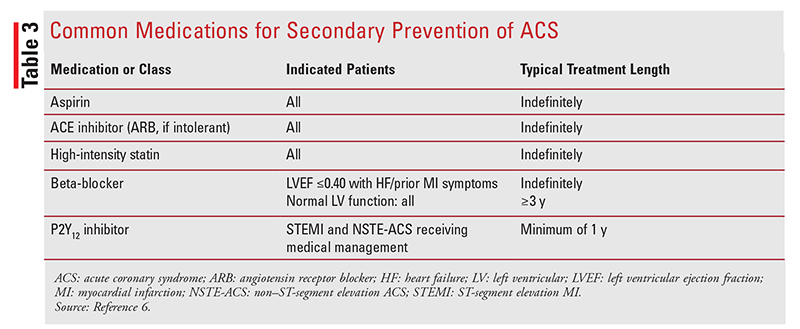
po wystąpieniu incydentu ZZZ u pacjenta konieczne jest długotrwałe leczenie i obserwacja, aby zapobiec przyszłemu zdarzeniu lub śmierci.Leki stosowane w profilaktyce wtórnej, w tym aspiryna, inhibitory ACE, statyny, beta-blokery i inhibitory P2Y12 (tabela 3), należy rozpocząć przed wypisem ze szpitala.Dodatkowe terapie prewencyjne wtórne do rozważenia obejmują kontrolę ciśnienia krwi, leczenie cukrzycy, zaprzestanie palenia tytoniu, kontrolę masy ciała, odpowiednią aktywność fizyczną, szczepienie przeciw grypie i rehabilitację kardiologiczną.6
rola farmaceuty
przestrzeganie leków jest najważniejsze w leczeniu i zapobieganiu wtórnemu ACS, ponieważ złe przestrzeganie może prowadzić do pogorszenia wyników sercowo-naczyniowych, w tym zwiększonej śmiertelności.21,22 kanadyjskie badanie kohortowe wykazało, że tylko 73% pacjentów z ACS wypełniło recepty na wypisanie 1 tydzień po wypisaniu ze szpitala, a wskaźniki śmiertelności po 1 roku były wyższe u pacjentów, którzy nie wypełnili żadnych w porównaniu do niektórych lub wszystkich recept.W kilku badaniach z udziałem pacjentów z ACS stwierdzono, że wtórne przestrzeganie (tj. kontynuacja leczenia) jest niskie, przy czym mniej niż 45% pacjentów stosuje leki beta-adrenolityczne lub statyny 1 do 2 lat po wystąpieniu ACS.22 potencjalne przyczyny niskiej przyczepności różnią się w zależności od pacjenta, ale mogą obejmować brak motywacji, zapominanie, brak edukacji w zakresie leków, depresję, złożoność schematu i działania niepożądane; dodatkowo, starsi pacjenci i osoby z chorobami współistniejącymi są często mniej przestrzegane.22 farmaceutów może odgrywać kluczową rolę w edukacji pacjentów, wyjaśniając potrzebę każdego leku i oznaki działań niepożądanych, bezpośrednio zachęcając pacjenta do uzupełnienia recepty, a apteka ambulatoryjna zapewnia przypomnienia o uzupełnianiu i monitorowanie przestrzegania.
oprócz pomocy w przestrzeganiu przepisów, farmaceuci mogą pomóc zapewnić, że ich pacjentom są przepisywane wszystkie niezbędne leki na każdym etapie choroby. Mogą oceniać interakcje między lekami i zalecać alternatywne środki, jeśli jest to właściwe (np. pacjenci przyjmujący klopidogrel nie powinni otrzymywać omeprazolu lub ezomeprazolu, co znacząco zmniejsza aktywność przeciwpłytkową).11 farmaceuci mogą edukować pacjentów na temat leków, typowych działań niepożądanych i odpowiednich modyfikacji stylu życia.6
1. Benjamin EJ, Muntner P, Alonso a, et al. Statystyki chorób serca i udarów mózgu-aktualizacja 2019: raport American Heart Association. Krążenie. 2019; 139: e56-e528.
2. Amsterdam EA, Wenger NK, Brindis RG, et al. 2014 AHA / ACC Guideline for the Management of Patients With Non-St-Elevation Acute Coronary Syndromes: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2014; 64:e139-e228.
3. Makki N, Brennan TM, Girotra S. ostry zespół wieńcowy. J Intensive Care Med. 2015;30:186-200.
4. O ’ Gara PT, Kushner FG, Ascheim DD, et al. 2013 ACCF / AHA guideline for the management of St-elevation myocardial infarction: a report of the American College of Cardiology Foundation / American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013; 61:e78-e140.
5. Levine GN, Bates ER, Bittl JA, et al. Wytyczne ACC / AHA z 2016 r. koncentrują się na czasie trwania podwójnej terapii przeciwpłytkowej u pacjentów z chorobą wieńcową: raport Amerykańskiego Kolegium Kardiologicznego/Amerykańskiego Stowarzyszenia Kardiologicznego w sprawie wytycznych dotyczących praktyki klinicznej. J Am Coll Cardiol. 2016;68:1082-1115.
6. Smith SC Jr, Benjamin EJ, Bonow RO, et al. AHA / ACCF secondary prevention and risk reduction therapy for patients with coronary and other atherosclerotic vascular disease: 2011 update: a guideline from the American Heart Association and American College of Cardiology Foundation. Krążenie. 2011;124:2458-2473.
7. Switaj TL, Christensen SR, Brewer DM. Ostry zespół wieńcowy: obecne leczenie. Jestem Lekarzem. 2017;95:232-240.
8. TNKase (tenekteplaza) South San Francisco, CA: Genentech, Inc; sierpień 2018.
9. Retavase (reteplase) ulotka informacyjna. Cary, NC: Chiesi USA, Inc; czerwiec 2017.
10. Aktywaza (alteplaza) ulotka informacyjna. South San Francisco, CA: Genentech, Inc; luty 2018.
11. Plavix (clopidogrel) ulotka dla pacjenta. Bridgewater, NJ: Bristol-Myers Squibb / Sanofi Pharmaceuticals Partnership; maj 2019.
12. Effient (prasugrel) ulotka informacyjna. Indianapolis, w: Eli Lilly and Co; Marzec 2019.
13. Brilinta (ticagrelor) ulotka dla pacjenta. Wilmington, DE: AstraZeneca Pharmaceuticals LP; październik 2019.
14. Kengreal (cangrelor) ulotka dla pacjenta. Cary, NC: Chiesi USA, Inc; październik 2019.
15. Yusuf S, Zhao F, Mehta SR, et al. Działanie klopidogrelu w skojarzeniu z aspiryną u pacjentów z ostrymi zespołami wieńcowymi bez uniesienia odcinka st. N Engl J Med. 2001;345:494-502.
16. Szummer K, Jernberg T, Wallentin L. From early pharmacology to recent pharmacology interventions in acute coronary syndromes: JACC state-of-the-art review. J Am Coll Cardiol. 2019;74:1618-1636.
17. Reopro (abciximab) Horsham, PA: Janssen Biotech, Inc; czerwiec 2018.
18. Aggrastat (tirofiban) ulotka dla pacjenta. Princeton, NJ: Medicure Pharma, Inc; maj 2019.
19. Integrilin (eptyfibatyd) 100000000000
20. Angiomax (biwalirudyna) ulotka dla pacjenta. Parsippany, NJ: the Medicines Co; Marzec 2016.
21. Jackevicius CA, Li P, Tu JV. Częstość występowania, czynniki predykcyjne i wyniki pierwotnej nieadherencji po ostrym zawale mięśnia sercowego. Krążenie. 2008;117:1028-1036.
22. Cheng K, Ingram N, Keenan J, Choudhury RP. Dowody słabego przestrzegania profilaktyki wtórnej po ostrych zespołach wieńcowych: możliwe środki zaradcze dzięki zastosowaniu nowych technologii. Otwarte Serce. 2015; 2: e000166.
23. Heparin sodium injection package insert. New York, NY: Pfizer Inc; September 2019.
24. Lovenox (enoxaparin) package insert. Bridgewater, NJ: Sanofi-aventis US LLC; December 2018.
25. Arixtra (fondaparinux) package insert. Rockford, IL: Mylan Institutional LLC; August 2017.