US Pharm. 2020; 45 (2): HS7-HS12.
RESUMEN: El síndrome coronario agudo (SCA) es una causa común de morbilidad y mortalidad en los Estados Unidos. En 2014, más de 1,3 millones de altas hospitalarias, incluido el 71% de los pacientes con infarto de miocardio, tenían un diagnóstico primario o secundario de SCA. El manejo adecuado del SCA y el uso apropiado de la farmacoterapia son fundamentales para prevenir la recurrencia de eventos cardíacos. Dada la importancia de la adhesión a los medicamentos, los farmacéuticos desempeñan un papel importante en el manejo del SCA y la prevención secundaria.
La enfermedad cardiovascular es la principal causa de mortalidad en los Estados Unidos, y la enfermedad coronaria es la razón más común de muerte cardiovascular.1 El término síndrome coronario agudo (SCA) comprende los tres tipos de enfermedad coronaria caracterizada por isquemia miocárdica aguda y/o infarto de miocardio (IM).2 Este artículo revisará el SCA, los tratamientos actuales y las recomendaciones de prevención secundaria y destacará las áreas clave para la intervención del farmacéutico.
El SCA es una causa común de morbilidad y mortalidad. Cada 40 segundos, alguien en los EE.UU. experimenta un infarto cerebral.1 En 2014, más de 1,3 millones de altas hospitalarias, incluido el 71% de los pacientes con IM, tenían un diagnóstico primario o secundario de SCA.1 Los hombres experimentan SCA con más frecuencia que las mujeres, con una proporción de aproximadamente 1,4:1.1
DESCRIPCIÓN GENERAL DEL ESTADO DE LA ENFERMEDAD
El SCA es el resultado del desequilibrio repentino de la demanda y el suministro de oxígeno miocárdico, más típicamente secundario a la obstrucción del flujo sanguíneo en la arteria coronaria.2 La obstrucción puede ocurrir a través de la ruptura o erosión de una placa aterosclerótica vulnerable, cargada de lípidos, con una tapa fibrosa que ocluye parcial o totalmente una arteria coronaria.2,3 La interrupción de la tapa fibrosa estimula la trombogénesis.2,3 La formación de trombo y el vasoespasmo de la arteria coronaria reducen el flujo sanguíneo y causan dolor torácico isquémico, el síntoma clásico del SCA.2,3 El dolor torácico, similar a la presión, a menudo se irradia hacia el brazo izquierdo, el cuello o la mandíbula.3 Los síntomas acompañantes pueden incluir disnea, sudoración, piel fría o húmeda, náuseas, vómitos y fatiga inexplicable.3 La mediana de edad para el diagnóstico de SCA en los Estados Unidos es de 68 años.2
DIAGNÓSTICO
El SCA se subdivide en tres diagnósticos: IAM con elevación del segmento ST (IAMCEST), típicamente asociado con oclusión completa de la arteria coronaria; IAM sin elevación del segmento ST (IAMSEST) y angina inestable (AI).2-4 La diferenciación de los subtipos de SCA se basa en los cambios en el ECG y la presencia de biomarcadores cardíacos.2 El IAMCEST se caracteriza por elevación persistente del segmento ST en el ECG, con liberación de biomarcadores, como troponinas cardíacas, lo que indica necrosis miocárdica.4 Aproximadamente el 75% de los pacientes con SCA tienen SCA sin elevación del segmento ST (SCASEST), que incluye IAMSEST y AI.2 El SCASEST no presenta elevación persistente del segmento ST en el ECG.2 Los pacientes diagnosticados con IAMSEST tienen biomarcadores cardíacos elevados, mientras que los pacientes con AI no.2 Los pacientes con SCASEST suelen tener más afecciones comórbidas que los pacientes con IAMCEST.2
Tratamiento general
El tratamiento del SCA es sensible al tiempo, multifacético y depende de un diagnóstico específico. El Colegio Americano de Cardiología (ACC) y la Asociación Americana del Corazón (AHA) han desarrollado varias guías de práctica para el tratamiento y la prevención secundaria del SCA.2,4-6 Estas directrices, que constituyen la base de este examen, deben consultarse para obtener información más detallada.
Terapia de reperfusión
El restablecimiento rápido de la perfusión coronaria es la piedra angular del tratamiento del IAMCEST.3,4 Reperfusión, que se puede conseguir por vía mecánica (p.ej., intervención coronaria percutánea primaria) o medios farmacológicos (por ejemplo, fibrinolíticos), se deben administrar a todos los pacientes con IAMCEST elegibles que hayan experimentado síntomas isquémicos durante más de 12 horas.4 Se prefiere la ICP primaria de la zona afectada dentro de los 90 minutos posteriores a la llegada al hospital en lugar de la terapia fibrinolítica cuando el tiempo de retraso del tratamiento es corto y el hospital es capaz de realizar la ICP.4 La ICP suele ir acompañada de la colocación de stents metálicos o liberadores de fármacos.4 Si la ICP no es posible, se recomienda el tratamiento fibrinolítico en los 30 minutos siguientes a la llegada al hospital.4,7 El traslado a un hospital con capacidad para ICP dentro de las 24 horas posteriores a la fibrinólisis también puede mejorar los resultados.4,7
Los pacientes con SCASEST con riesgo elevado de mortalidad también pueden ser elegibles para revascularización temprana con ICP o injerto de derivación de arteria coronaria, mientras que los que no tienen alto riesgo pueden ser tratados con una estrategia guiada por isquemia que incluya ICP diferida o manejo médico solo.2 Aproximadamente del 32 al 40% de los pacientes con SCASEST se someten a ICP.2 No se recomienda la terapia fibrinolítica para el SCASEST debido a la falta de datos que demuestren beneficios para la mortalidad o el IM y el aumento de la hemorragia intracraneal.2,7
Los beneficios de la terapia fibrinolítica temprana están bien establecidos en pacientes con IAMCEST que no pueden someterse a ICP.4 En los Estados Unidos hay disponibles tres fibrinolíticos intravenosos: los activadores del plasminógeno tisular tenecteplasa, reteplasa y alteplasa.8-10 Todos ejercen un efecto trombolítico al unirse a la fibrina y convertir el plasminógeno en plasmina, que luego rompe los enlaces cruzados entre las moléculas de fibrina del trombo.8-10 Los fibrinolíticos aumentan el riesgo de sangrado y están contraindicados en situaciones en las que puede producirse un sangrado excesivo, como un accidente cerebrovascular reciente y un sangrado interno activo.8-10
Manejo médico
Independientemente de la estrategia de reperfusión, se recomienda la terapia antiagregante plaquetaria dual y la anticoagulación para tratar el SCA.2,4,5 Se dispone de varios medicamentos antiagregantes plaquetarios y anticoagulantes (TABLA 1). Los farmacéuticos pueden desempeñar un papel clave en el manejo de medicamentos y el asesoramiento al paciente, especialmente en lo que respecta al riesgo de sangrado.
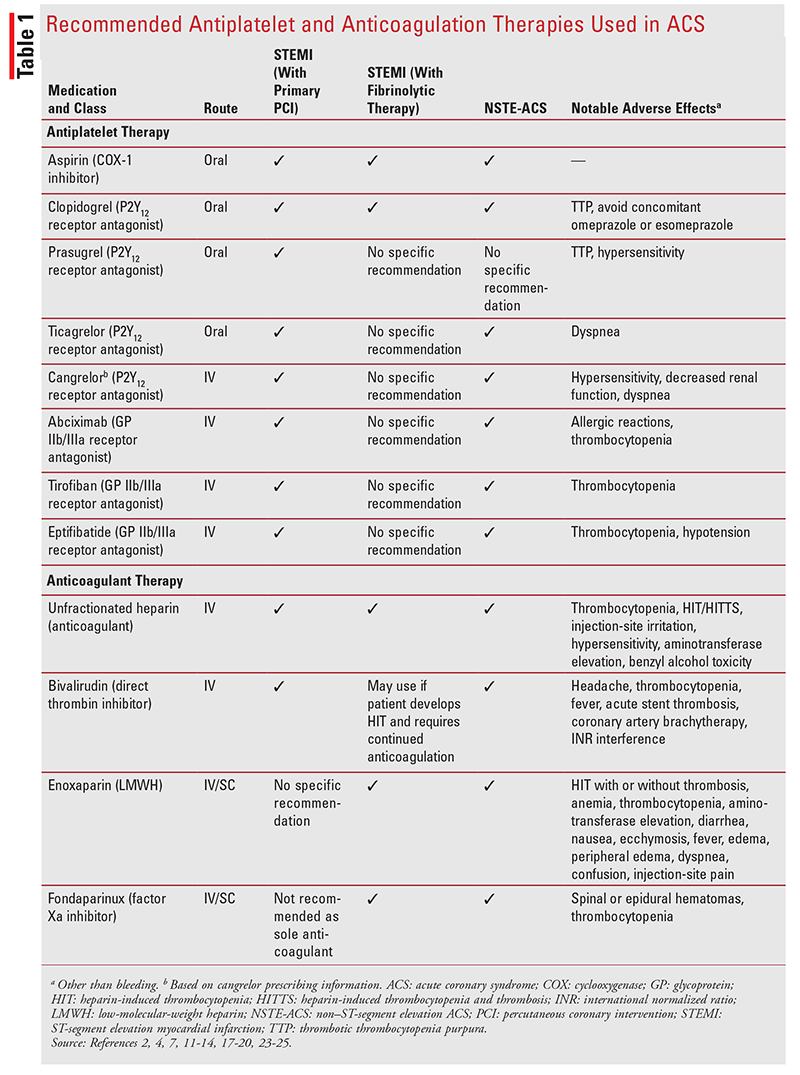
Terapia antiagregante plaquetaria: La aspirina es el estándar de atención para todos los pacientes que presentan SCA.2,4 Su efecto antiagregante plaquetario está mediado por la inactivación irreversible de la ciclooxigenasa-1 plaquetaria, que impide la síntesis de tromboxano A2, un potente agonista de la agregación plaquetaria.2 La aspirina previene la oclusión trombótica aguda durante la ICP, reduce el riesgo de trombosis del stent y ha demostrado efectos beneficiosos con la terapia fibrinolítica.4 En pacientes con SCASEST, se ha encontrado que la aspirina reduce la incidencia de IM recidivantes y muerte.2 La aspirina se debe administrar por vía oral tan pronto como sea posible tras la presentación inicial y continuar indefinidamente.2,4,7
Se debe administrar un inhibidor de P2Y12 con aspirina en pacientes con SCA para proporcionar terapia antiagregante plaquetaria dual.Los inhibidores de 2,4 P2Y12 interfieren con la activación y agregación plaquetaria al impedir que el difosfato de adenosina se una al receptor plaquetario P2Y12.11-14 Cuatro inhibidores de P2Y12 están disponibles en los Estados Unidos.; clopidogrel, prasugrel y ticagrelor se administran por vía oral y se incluyen en las guías de ACC/AHA IAMCEST y SCASEST, mientras que cangrelor se administra por vía INTRAVENOSA y se aprobó después de la última actualización de las guías.Se deben administrar 11-14 dosis de carga de inhibidores de P2Y12 antes o en el momento de la ICP primaria o del tratamiento fibrinolítico.Se deben continuar 4 dosis de mantenimiento de los agentes orales durante un máximo de 1 año.2,4
Los beneficios de la terapia antiagregante plaquetaria doble se demostraron por primera vez en el ensayo histórico de 2001, Clopidogrel in Unstable Angina to Prevent Recurrent Events (CURE).15 En este ensayo, más de 12.000 pacientes con SCASEST recibieron tratamiento con aspirina más clopidogrel o aspirina sola.15 A los 12 meses, el grupo de aspirina más clopidogrel tuvo un riesgo reducido de muerte cardiovascular, infarto de miocardio o accidente cerebrovascular en comparación con el grupo de aspirina sola (9,3 vs.11,4%; riesgo relativo, 0,80; IC 95%, 0,72-0,90; P <.001), sin diferencias significativas en los episodios de ictus hemorrágico o sangrado potencialmente mortal.15 En 2005, dos estudios mostraron resultados positivos para aspirina más clopidogrel en pacientes con IAMCEST.16 Desde entonces, clopidogrel, prasugrel, ticagrelor y cangrelor se han investigado y comparado en una variedad de estudios de SCA, cada uno de los cuales mostró beneficios y riesgos de una combinación específica.2,4,16
Abciximab, eptifibatida y tirofibán son antagonistas de los receptores de glicoproteína IV (GP) IIb/IIIa que se dirigen a la vía común final de la agregación plaquetaria.2 Los antagonistas de los receptores GP IIb/IIIa pueden utilizarse de forma concomitante en el momento de la ICP en pacientes seleccionados con IAMCEST y SCASEST que estén recibiendo heparina no fraccionada.2,4 Sin embargo, debido a la mayor disponibilidad de antiagregantes orales, estos agentes se utilizan con mucha menos frecuencia en pacientes con SCA.3 El uso concomitante de aspirina e inhibidores del P2Y12 se ha asociado con un aumento del riesgo de hemorragia, y los inhibidores de la GP IIb/IIIa no se recomiendan de forma rutinaria en pacientes que reciben el anticoagulante bivalirudina.La administración intracoronaria de abciximab puede ser adecuada en algunos pacientes.4 En pacientes con SCASEST, se prefiere el tirofibán y la eptifibatida.2
Las pautas de ACC / AHA no recomiendan un antiagregante plaquetario sobre otro; aconsejan que el uso de antiagregantes plaquetarios refleje de cerca el uso en estudios y que se individualice en términos de beneficio y riesgo.2,4 La reacción adversa más frecuente de los agentes antiagregantes plaquetarios suele ser la hemorragia, a veces mortal o potencialmente mortal.2,11-14,17-19
Terapia anticoagulante: La terapia anticoagulante juega un papel importante en el manejo del SCA.7 Los pacientes con IAMCEST sometidos a ICP deben recibir heparina no fraccionada ajustada a un tiempo de coagulación activado terapéutico.4,7 La bivalirudina también puede utilizarse con o sin tratamiento previo con heparina no fraccionada y es preferible a la heparina no fraccionada más un antagonista de los GP IIb/IIIa en pacientes con alto riesgo de hemorragia.4,7,20 Los datos sobre el uso de enoxaparina y fondaparinux en estos pacientes son limitados.4 Además, fondaparinux no debe utilizarse como único anticoagulante con ICP porque se ha asociado con trombosis del catéter.4 Los pacientes con IAMCEST sometidos a tratamiento fibrinolítico pueden recibir heparina no fraccionada, enoxaparina o fondaparinux durante un mínimo de 48 horas y hasta 8 días o hasta la revascularización.4
Para pacientes con SCASEST, la enoxaparina, la bivalirudina, el fondaparinux y la heparina no fraccionada son opciones; la enoxaparina es la más recomendada.2 La enoxaparina o fondaparinux se administran por vía subcutánea durante la hospitalización o hasta que se realice una ICP.2 Si se realiza ICP con fondaparinux, se debe administrar heparina no fraccionada o bivalirudina para reducir el riesgo de trombosis del catéter.2 La bivalirudina puede utilizarse en pacientes tratados con una estrategia invasiva temprana hasta la angiografía diagnóstica o la ICP.2 Se puede administrar heparina no fraccionada durante 48 horas o hasta la ICP.2
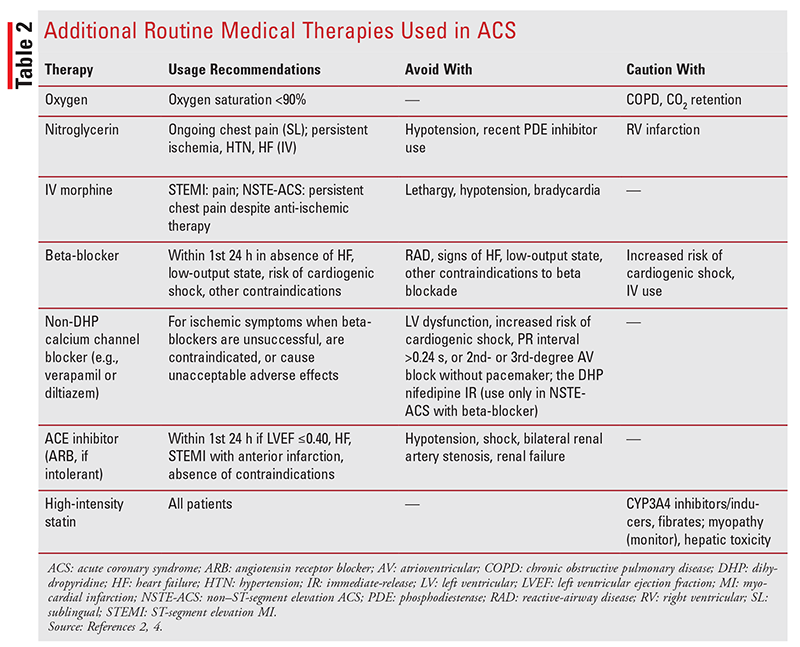
Terapias Médicas de rutina adicionales: Otras terapias de rutina para pacientes con SCA son oxígeno suplementario, nitroglicerina, morfina intravenosa, betabloqueantes, bloqueadores de los canales de calcio, inhibidores de la ECA y estatinas de alta intensidad (TABLA 2).2,4,7 Estas terapias se pueden utilizar en pacientes con IAMCEST o SCASEST y se administran en combinación con terapia antiagregante plaquetaria y anticoagulante.
PREVENCIÓN SECUNDARIA
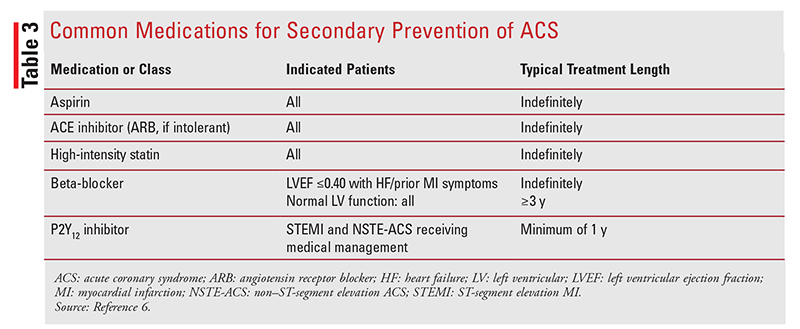
Después de que un paciente experimenta un evento de SCA, el tratamiento a largo plazo y el seguimiento son esenciales para prevenir un evento futuro o la muerte.6 Los medicamentos de prevención secundaria, como aspirina, inhibidores de la ECA, estatinas, betabloqueantes e inhibidores de P2Y12 (TABLA 3), deben iniciarse antes del alta hospitalaria.6 Las terapias adicionales de prevención secundaria que se deben considerar incluyen el control de la presión arterial, el control de la diabetes, la cesación del tabaquismo, el control del peso, la actividad física adecuada, la vacunación contra la gripe y la rehabilitación cardíaca.6
EL PAPEL DEL FARMACÉUTICO
La adherencia a los medicamentos es primordial en el tratamiento y la prevención secundaria del SCA, ya que una adherencia deficiente puede conducir a un empeoramiento de los resultados cardiovasculares, incluido el aumento de la mortalidad.21,22 Un estudio de cohortes canadiense encontró que solo el 73% de los pacientes con SCA llenaron sus recetas de alta 1 semana después del alta hospitalaria, y las tasas de mortalidad a 1 año fueron más altas en los pacientes que no surtieron ninguna en comparación con algunas o todas sus recetas.21 En varios estudios de pacientes con SCA, se encontró que la adherencia secundaria (es decir, la continuación de la medicación) era baja, con menos de 45% de los pacientes que se adhirieron al tratamiento con betabloqueantes o estatinas 1 a 2 años después de un evento de SCA.22 Las posibles razones de la baja adherencia varían según el paciente, pero pueden incluir falta de motivación, olvido, falta de educación sobre medicamentos, depresión, complejidad del régimen y efectos adversos; además, los pacientes de edad avanzada y los que tienen comorbilidades a menudo son menos adherentes.22 Los farmacéuticos pueden desempeñar un papel clave en la educación del paciente al explicar la necesidad de cada medicamento y los signos de efectos adversos, alentar directamente al paciente a que vuelva a surtir la receta y hacer que la farmacia para pacientes ambulatorios proporcione recordatorios de reabastecimiento y monitorear el cumplimiento.
Además de ayudar con el cumplimiento, los farmacéuticos pueden ayudar a garantizar que a sus pacientes se les receten todos los medicamentos esenciales en cada etapa de la enfermedad. Pueden evaluar las interacciones medicamentosas y recomendar fármacos alternativos cuando sea apropiado (por ejemplo, los pacientes que toman clopidogrel no deben recibir omeprazol ni esomeprazol, que reducen significativamente la actividad antiagregante plaquetaria).11 Los farmacéuticos pueden educar a los pacientes sobre los medicamentos, los efectos adversos comunes y las modificaciones apropiadas en el estilo de vida.6
1. Benjamin EJ, Muntner P, Alonso A, et al. Estadísticas de enfermedades cardíacas y accidentes cerebrovasculares-actualización de 2019: un informe de la Asociación Americana del Corazón. Circulación. 2019; 139: e56-e528.
2. Amsterdam EA, Wenger NK, Brindis RG, et al. Guía de AHA/ACC de 2014 para el Manejo de Pacientes con Síndromes Coronarios Agudos sin Elevación del Segmento ST: un informe del Grupo de Trabajo de Guías de Práctica de la American College of Cardiology/American Heart Association. J Am Coll Cardiol. 2014; 64: e139-e228.
3. Makki N, Brennan TM, Girotra S. Síndrome coronario agudo. J Medicina de Cuidados Intensivos. 2015;30:186-200.
4. O’Gara PT, Kushner FG, Ascheim DD, et al. 2013 Guía de ACCF / AHA para el manejo del infarto de miocardio con elevación del segmento ST: un informe de la American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013; 61: e78-e140.
5. Levine GN, Bates ER, Bittl JA, et al. Actualización de la Guía del ACC/AHA de 2016 sobre la Duración de la Terapia Antiagregante Plaquetaria Dual en Pacientes con Enfermedad Arterial Coronaria: un informe del Grupo de Trabajo sobre Guías de Práctica Clínica del Colegio Americano de Cardiología/Asociación Americana del Corazón. J Am Coll Cardiol. 2016;68:1082-1115.
6. Smith SC Jr, Benjamin EJ, Bonow RO, et al. AHA / ACCF terapia de prevención secundaria y reducción de riesgos para pacientes con enfermedad vascular aterosclerótica y coronaria: actualización de 2011: una guía de la Asociación Americana del Corazón y la Fundación del Colegio Americano de Cardiología. Circulación. 2011;124:2458-2473.
7. Switaj TL, Christensen SR, Brewer DM. Síndrome coronario agudo: tratamiento actual. Médico de Familia. 2017;95:232-240.
8. TNKase (tenecteplasa) el inserto del paquete. South San Francisco, CA: Genentech, Inc; agosto de 2018.
9. Prospecto de retavase (reteplasa). Cary, NC: Chiesi USA, Inc; junio de 2017.
10. Prospecto de activasa (alteplasa). South San Francisco, CA: Genentech, Inc; febrero de 2018.
11. Prospecto de Plavix (clopidogrel). Bridgewater, NJ: Bristol-Myers Squibb / Sanofi Pharmaceuticals Partnership; mayo de 2019.12. Prospecto eficaz (prasugrel). Indianápolis, EN: Eli Lilly and Co; marzo de 2019.13. Prospecto de Brilinta (ticagrelor). Wilmington, DE: AstraZeneca Pharmaceuticals LP; octubre de 2019.14. Prospecto de Kengreal (cangrelor). Cary, NC: Chiesi USA, Inc; octubre de 2019.15. Yusuf S, Zhao F, Mehta SR, et al. Efectos de clopidogrel junto con aspirina en pacientes con síndromes coronarios agudos sin elevación del segmento ST. N Engl J Med. 2001;345:494-502.16. Szummer K, Jernberg T, Wallentin L. From early pharmacology to recent pharmacology interventions in acute coronary syndromes: JACC state-of-the-art review. J Am Coll Cardiol. 2019;74:1618-1636.17. Prospecto de ReoPro (abciximab). Horsham, PA: Janssen Biotech, Inc; junio de 2018.18. Prospecto de paquete de Aggrastat (tirofiban). Princeton, NJ: Medicure Pharma, Inc; mayo de 2019.19. Prospecto de Integrilin (eptifibatida). Whitehouse Station, NJ: Merck & Co, Inc; octubre de 2019.20. Prospecto de Angiomax (bivalirudina). Parsippany, NJ: The Medicines Co; marzo de 2016.21. Jackevicius CA, Li P, Tu JV. Prevalencia, predictores y desenlaces de no adherencia primaria después del infarto agudo de miocardio. Circulación. 2008;117:1028-1036.22. Cheng K, Ingram N, Keenan J, Choudhury RP. Evidencia de mala adherencia a la prevención secundaria después de síndromes coronarios agudos: posibles remedios a través de la aplicación de nuevas tecnologías. Corazón Abierto. 2015; 2: e000166.23. Heparin sodium injection package insert. New York, NY: Pfizer Inc; September 2019.
24. Lovenox (enoxaparin) package insert. Bridgewater, NJ: Sanofi-aventis US LLC; December 2018.
25. Arixtra (fondaparinux) package insert. Rockford, IL: Mylan Institutional LLC; August 2017.