Introduzione
Nei pazienti con SCAP ricoverati in terapia intensiva, la mortalità varia dal 25% al 40%.1-4 In molte serie, Legionella spp. al secondo posto dopo Streptococcus pneumoniae nella lista degli agenti causali di SCAP.5-9 L’incidenza della legionellosi è aumentata negli Stati Uniti negli ultimi decenni.10 Sebbene sia stato suggerito che una diagnosi presuntiva di LD possa essere fatta anche nei casi di SCAP, la maggior parte degli autori ritiene che le caratteristiche cliniche e di laboratorio di LD non siano distintive5–9,11–13; ecco perché la copertura empirica di Legionella spp. è fortemente raccomandato nella maggior parte delle linee guida internazionali per la gestione di SCAP.1-4, 13 Una volta che la Legionella pneumophila è stata confermata come agente eziologico della polmonite grave, alcuni esperti suggeriscono che la terapia combinata sarebbe preferibile alla monoterapia, sebbene non vi siano prove solide per confermarla.1-9, 11-15 In caso di terapia combinata, macrolide o fluorochinolone in aggiunta con rifampicina è l’approccio che viene solitamente suggerito; ancora una volta, le prove scientifiche a sostegno di questa affermazione sono scarse.14,16 Al meglio delle nostre conoscenze, solo pochi studi monocentrici e retrospettivi si sono concentrati su pazienti in terapia intensiva con SCAP a causa di L. pneumophila.17-21 La nostra ipotesi era che la terapia antibiotica combinata migliorasse l’esito nei pazienti critici con SCAP causato da L. pneumophila; l’esito primario del presente studio era quello di confrontare la mortalità ICU; l’analisi è stata effettuata in tutti i pazienti ricoverati in terapia intensiva e successivamente solo in pazienti con shock. Obiettivi secondari erano documentare l’epidemiologia e le opzioni terapeutiche.
Pazienti e metodi
Lo studio CAPUCI ha raccolto tutti i pazienti ricoverati per SCAP in trentatré ospedali in Spagna, dal 1 dicembre 2000 al 28 febbraio 2002.22 Nello studio CAPUCI2, un progetto approvato dall’ECCRN, sono stati registrati dati da pazienti ricoverati in terapia intensiva per SCAP, dal 2008 al 2011. Abbiamo analizzato i pazienti arruolati in queste grandi serie per ottenere informazioni sulla terapia attuale e sui risultati per la grave CAP ricoverata in terapia intensiva causata da L. pneumophila. Il consenso informato è stato revocato dal comitato etico a causa della natura osservativa dello studio. I pazienti sono stati ricoverati in terapia intensiva per sottoporsi a ventilazione meccanica o perché erano in condizioni instabili che richiedevano cure mediche intensive.Non sono stati inclusi 23 pazienti con grave malattia cronica in cui la polmonite era un evento terminale atteso. Almeno uno dei seguenti test è necessario per stabilire una diagnosi di LD: isolamento di L. pneumophila da qualsiasi apparato respiratorio esempio di cultura tamponata carbone estratto di lievito terreno selettivo; positivo per la rilevazione dell’antigene urinario test immunoenzimatico; un test indiretto test degli anticorpi che mostra un aumento di quattro volte in anticorpi IgG, utilizzando un kit ELISA commerciale confronti di L. pneumophila. Le prescrizioni antibiotiche e la decisione di iniziare la monoterapia o la terapia combinata sono state lasciate alla discrezione del medico curante e non sono state protocolizzate. I pazienti sono stati osservati fino alla morte o alla dimissione in terapia intensiva. I dati delle dosi di antibiotici non sono stati registrati.
Definizioni
CAP è stata definita come un’infezione acuta del tratto respiratorio inferiore caratterizzata da: (1) un infiltrato polmonare acuto sulla radiografia del torace, (2) risultati di conferma di un esame clinico e (3) acquisizione dell’infezione al di fuori di un ospedale, di una struttura di assistenza a lungo termine o di una casa di cura. La diagnosi di fumatore attivo, alcolismo e broncopneumopatia cronica ostruttiva (BPCO) è stata fatta con criteri riportati altrove.24,25 Immunocompromise è stata definita come immunodeficienza primaria o immunodeficienza secondaria al trattamento con radiazioni, uso di farmaci citotossici o steroidi (dosi giornaliere di>20 mg di prednisolone o equivalente per>2 settimane),26 o AIDS. Lo shock è stato definito come la necessità di vasopressore durante > 4h dopo la sostituzione del fluido; la diffusione radiografica rapida è stata definita come un aumento delle dimensioni delle opacità sulla radiografia del torace da >50% a 48h. La monoterapia è stata definita come la somministrazione dello stesso singolo antibiotico durante i primi 2 giorni di ricovero in terapia intensiva. La terapia di combinazione è stata definita come la somministrazione degli stessi due antibiotici entro i primi 2 giorni dal ricovero in terapia intensiva.
Analisi statistica
La mortalità in terapia intensiva è stata scelta come endpoint primario. Tutti i fogli di calcolo dei dati, i codici di analisi e gli output, sono stati archiviati e archiviati elettronicamente. La convalida dei dati consisteva nella ricerca di valori fuori intervallo e mancanti e nella mancanza di coerenza tra il rilevamento delle variabili correlate. Le caratteristiche generali ottenute al basale, i fattori di rischio e altre variabili sono stati confrontati e riassunti. Le variabili qualitative sono state riassunte utilizzando frequenze assolute e relative per ciascun gruppo. Le differenze tra i gruppi sono state testate usando il test esatto di Fisher. Le variabili quantitative sono state riassunte utilizzando media, deviazione standard e casi validi per ciascun gruppo. Le differenze tra i gruppi sono state testate utilizzando il test Mann–Whitney–Wilcoxon. Il metodo Kaplan–Meier product limit è stato utilizzato per costruire curve di sopravvivenza per i pazienti trattati con regimi di associazione e monoterapia. Tutte le decisioni statistiche erano basate su un livello di significatività del 5%. Tutta la gestione dei dati e l’analisi statistica sono state eseguite utilizzando SPSS 15.0 (SPSS Inc., Chicago, IL, Stati Uniti d’America).
Risultati
Sono stati estratti dati da 779 pazienti in terapia intensiva con SCAP. Sono stati reclutati un totale di 25 pazienti con diagnosi di polmonite da L. pneumophila, di cui 15 (60%) presentati con shock al momento del ricovero. Tutti i pazienti presentavano forme sporadiche di malattia dei legionari. Sette pazienti (28%) su 25 sono morti dopo una mediana di 7 giorni di ventilazione meccanica; tutti i decessi erano secondari a insufficienza multiorgano ed erano correlati alla polmonite. L’età mediana dei pazienti era di 55 anni e il punteggio APACHE II mediano era di 19. Tredici pazienti (52%) erano fumatori. Le condizioni di comorbitiy più comuni erano: cardiomiopatia (32%) e diabete mellito (20%). Diciannove pazienti (76%) hanno richiesto MV. L’età era significativamente simile nei pazienti con shock e senza shock. Il punteggio medio di APACHE II e la durata del soggiorno avevano una tendenza ad essere più alti nel gruppo di pazienti con shock, ma senza raggiungere differenze statistiche significative. La necessità di ventilazione meccanica, rapida diffusione radiografica e mortalità ICU era significativamente più alta nel sottoinsieme di shock. La lesione renale acuta è stata documentata in 2 pazienti (8%). Altre caratteristiche basali della popolazione in studio sono descritte nella Tabella 1. La tabella 2 mostra i metodi diagnostici utilizzati per rilevare l’infezione da Legionella spp.; l ‘ 87,5% dei pazienti è risultato positivo al rilevamento dell’antigene urinario.
Rendimento dei test diagnostici per 25 pazienti con grave malattia del Legionario ricoverati in terapia intensiva.
| Test | No. of performed test | No. of positive results, n (%) |
| Urine antigen detection | 24 | 21 (87.5) |
| Sputum culture | 16 | 4 (25.0) |
| Bronchoscopic samples culture | 15 | 5 (33.3) |
| Pleural fluid culture | 3 | 1 (33.3) |
| Sierologia | 13 | 8 (53.3) |
Terapia intensiva, unità di terapia intensiva.
Dieci pazienti sono stati trattati con monoterapia e il 50% di questo gruppo è morto: levofloxacina e claritromicina erano gli antibiotici più somministrati; ogni farmaco è stato prescritto in 4 pazienti. Tutti i pazienti trattati con levofloxacina sono morti mentre solo 1 paziente su 4 che ha ricevuto claritromicina non è sopravvissuto. Quindici pazienti hanno ricevuto una terapia combinata; 2 pazienti su 15 sono scaduti. La terapia di combinazione più utilizzata era rifampicina e claritromicina, questa combinazione è stata somministrata in 3 pazienti: 1 persona su 3 che ha ricevuto questa combinazione è morta. La seconda terapia combinata più utilizzata era: claritromicina, ciprofloxacina più rifampicina e claritromicina, levofloxacina più rifampicina. Ciascuna delle precedenti combinazioni è stata somministrata in 2 pazienti. Un paziente è scaduto dopo essere stato trattato con claritromicina, ciprofloxacina e rifampicina.
Le caratteristiche dei pazienti che hanno ricevuto la monoterapia o la terapia di combinazione sono mostrate nella Tabella 3. I pazienti che hanno ricevuto una terapia di associazione hanno presentato un tasso di mortalità ICU più basso rispetto ai pazienti trattati con monoterapia (O di morte 0,15; IC 95% 0,02-1,04; p=0,08). Quando l’analisi è stata effettuata in pazienti con shock, l’associazione tra terapia di combinazione e diminuzione della mortalità è stata più forte con significatività statistica (O di morte 0,06; IC 95% 0,004–0,86; p=0,04). I dati demografici per i pazienti con shock che hanno ricevuto una terapia di associazione rispetto alla monoterapia sono stati comparabili, come mostrato nella Tabella 4. Il tempo di sopravvivenza per i pazienti che ricevono una terapia di associazione rispetto alla monoterapia è rappresentato (p=0,04) utilizzando una curva di sopravvivenza di Kaplan-Meier (Fig. 1).
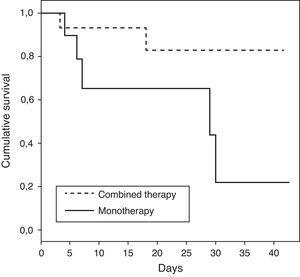
Curva di sopravvivenza di Kaplan–Meier per i pazienti con shock che ricevono una terapia di associazione rispetto alla monoterapia censurata a 40 giorni (log rank test: valore p=0,04).
Discussione
Questo è il primo studio che riporta che i pazienti con legionellosi e shock possono beneficiare di due agenti invece di uno. Inoltre, a nostra conoscenza, questa è la più grande serie di SCAP di L. pneumophila in pazienti in terapia intensiva che è stata analizzata in uno studio prospettico multicentrico: gli studi precedenti erano solitamente monocentrici e retrospettivi.14,17 – 21 Inoltre, la nostra popolazione era omogenea poiché tutti i pazienti soddisfacevano i criteri di inclusione di LD sporadica acquisita in comunità.27 Una trappola generalizzata delle serie precedenti su LD grave è che la rilevazione dell’antigene della legionella non è stata utilizzata come parte dei metodi diagnostici. Questo inconveniente dovrebbe essere preso in considerazione poiché è stato suggerito che il rilevamento positivo dell’antigene urinario potrebbe essere associato a una forma più grave della malattia.28
I risultati di almeno due studi hanno dimostrato che la terapia antibiotica combinata migliora la sopravvivenza nei pazienti critici con grave infezione e shock.29,30 Un recente studio che ha incluso LD da lieve a moderata in 49 pazienti oncologici conferma che la terapia di combinazione è correlata con un esito migliore, specialmente nei pazienti con polmonite grave.31 Gacouin et al. nel 2002 è stata riportata una serie retrospettiva di 43 casi di Legionella spp grave. polmonite ricoverata in terapia intensiva: gli autori hanno concluso che il trattamento combinato con chinoloni era la migliore opzione terapeutica per LD grave.21 I dati del nostro studio suggeriscono che la terapia di combinazione è migliore della monoterapia nell’ambito di SCAP di L. pneumophila nei pazienti con shock.
I dati di laboratorio e sperimentali supportano il concetto che sia i fluorochinoloni che i nuovi agenti macrolidi / azalidi contro L. pneumophila sono superiori all’eritromicina.5-7, 14,32 Azitromicina,un’eccellente opzione terapeutica in LD grave,5-7, 14, 32-34 è stata somministrata in un solo paziente. Il motivo è perché l’azitromicina non era disponibile in Spagna quando è stato realizzato lo studio CAPUCI. Il paziente che ha ricevuto azitromicina è stato arruolato nello studio CAPUCI II.
Nella nostra serie, diversamente da precedenti studi simili, sono stati somministrati nuovi fluorochinoloni o macrolidi in tutti i casi. Claritromicina è stato trovato per essere un efficace agente anti-Legionella in LD non grave, ma l’efficacia clinica nel contesto della terapia intensiva non è stata stabilita fino ad ora.14,35,36 Tre pazienti su quattro che hanno ricevuto claritromicina sono sopravvissuti. Anche se il piccolo numero di pazienti nella nostra serie è chiaramente un grave inconveniente, i nostri risultati suggeriscono che la claritromicina potrebbe essere un buon agente terapeutico in grave LD.
Studi recenti suggeriscono che la levofloxacina dovrebbe essere il farmaco di scelta per il trattamento di LD35 da lieve a moderata,37,38; d’altra parte, c’è una certa mancanza di coerenza sul suo uso in monoterapia nei casi gravi di LD, specialmente quando è necessaria la ventilazione meccanica.14,35 – 37 La scoperta della morte nei nostri quattro pazienti trattati esclusivamente con levofloxacina solleva alcune preoccupazioni sul suo uso in monoterapia in questo sottoinsieme di pazienti gravemente malati, anche se il piccolo numero di pazienti non consente conclusioni definitive. La controversia tra nuovi macrolidi rispetto ai fluorochinoloni come trattamento di scelta della LD grave è oltre lo scopo di questa discussione poiché questo studio non è stato progettato per concentrarsi su questo problema.
La rifampicina è molto attiva contro L. pneumophila sia in vitro che nel modello animale5,14; tuttavia, il suo uso clinico in monoterapia è stato precluso a causa delle preoccupazioni di una maggiore resistenza al farmaco. Tuttavia, almeno uno studio su un modello animale ha negato un aumento della resistenza agli antibiotici.39 Dati sperimentali in modelli animali mostrano che il tasso di uccisione batterica è drammaticamente più alto quando la rifampicina viene aggiunta ad altri antibiotici.L ‘ associazione di macrolidi e rifampicina è stata la terapia combinata raccomandata per il trattamento della LD grave.5,14 Al contrario, nei casi di LD non grave, questa associazione non è stata superiore rispetto alla monoterapia.36
Ci sono alcune limitazioni al nostro studio. Innanzitutto, come con altre pubblicazioni che esplorano questo problema, i risultati non provengono da uno studio controllato randomizzato. In secondo luogo è la piccola dimensione del campione; tuttavia, è improbabile che un adeguato studio clinico comparativo possa essere completato. I dati per il nostro studio sono stati raccolti da due diversi periodi cronologici, quindi potrebbero esserci fattori confondenti che non possono essere corretti né corretti. Un’altra limitazione rilevante è che l’azitromicina, un’eccellente opzione terapeutica per il trattamento di LD grave, è stata somministrata solo in un paziente perché non era disponibile in Spagna nella formulazione endovenosa fino a poco tempo fa. Infine, il ritardo della terapia antibiotica dall’insorgenza della polmonite non è stato registrato. Studi più recenti dovrebbero essere eseguiti confrontando antibiotici recenti, ma questo non è fattibile a causa del piccolo numero di pazienti attualmente complicati con MV.
Conclusioni
In sintesi, i nostri risultati mostrano una riduzione della mortalità in terapia intensiva nei pazienti con SCAP causata da L. pneumophila e shock, quando viene somministrata la terapia combinata anziché la monoterapia. I nostri risultati sono coerenti con altri studi osservazionali che suggeriscono che la terapia di combinazione migliora la sopravvivenza nel sottoinsieme dei pazienti critici più gravi con SCAP.
Sostegno finanziario
2001 / SGR414, RED RESPIRA ISiii (RTIC 03/11) e FISS (PI 04/1500).
Conflitti di interesse
Il Dott. Rello fa parte dell’ufficio di presidenza e dei comitati consultivi di Pfizer. I restanti autori non hanno dichiarato conflitti di interesse.
CAPUCI 2 è stato un progetto approvato dall’ESICM (European Society of Intensive Care Medicine) dell’ECCRN (European Critical Care Research Network).